Заболевания, при которых пациенту необходима постоянная искусственная вентиляция лёгких:
- боковой амиотрофический склероз (БАС, болезнь мотонейрона);
- спинальная амиотрофия I-го типа (СМА, болезнь Верднига-Гоффмана);
- спинальная амиотрофия II-го типа;
- миопатия Дюшена;
- хроническая обструктивная болезнь лёгких (ХОБЛ);
- сонное апноэ.
Практика применения ИВЛ на дому идёт путём проб и ошибок. На основании многолетнего опыта «Клиники БС» приводим типичные заблуждения, с которыми приходится сталкиваться:
1. «Что там такого сложного в вентиляции лёгких через маску?»
Подобрать маску, включить аппарат ИВЛ и состояние пациента стабилизируется? Неинвазивная искусственная вентиляция лёгких бесполезна, если:
- настройки аппарата ИВЛ не обеспечивают индивидуальный для каждого пациента необходимый и достаточный дыхательный объём;
- утечки воздуха при неправильно подобранной маске или при недостаточном прилегании маски к лицу пациента искажают комплаенс пациента и аппарата ИВЛ;
- ежедневное (!) время вентиляции не соответствует степени прогрессирования заболевания;
- анализ данных аппарата ИВЛ о параметрах каждого вдоха/выдоха пациента не подтверждает эффективность респираторной поддержки;
- содержание кислорода в крови пациента (сатурация) во время респираторной поддержки ниже 90%.
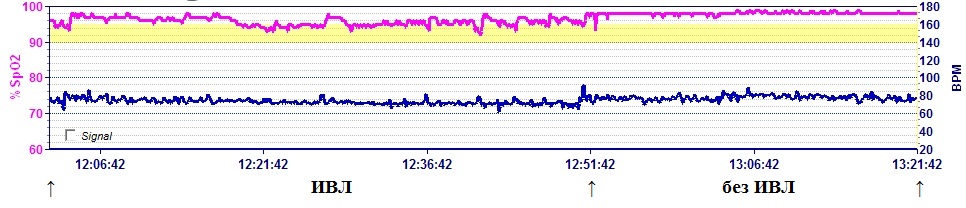
Пример ошибки в настройках аппарата ИВЛ — диаграмма пульсоксиметрии пациента, на которой уровень сатурации во время проведения ИВЛ ниже, чем уровень сатурации без использования аппарата ИВЛ. «Пилообразный» вид красной линии иллюстрирует «борьбу» попыток самостоятельного дыхания пациента с настройками аппарата ИВЛ.
2. «Чем больше давление вдоха, тем лучше?»
Ниже приведена диаграмма пульсоксиметрии пациентки во время ночного сна с поддержкой дыхания аппаратом ИВЛ «Vivo-40».
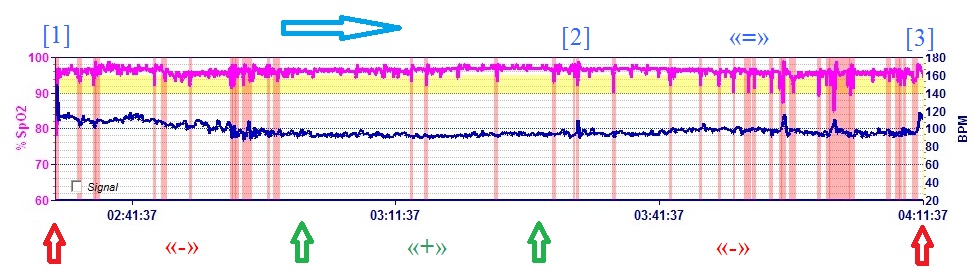
«Плохо» — «хорошо» — «плохо». Вентиляция лёгких эффективна только в интервале времени, отмеченном на диаграмме зелёными стрелками. Почему?
Внимание!
На аппарате ИВЛ включена функция «плавный старт» продолжительностью 50 минут, в течение которых давление вдоха постепенно увеличивается от 6hPa до 12hPa. Плавный рост давления вдоха помогает пациентке заснуть при стартовых небольших давлениях. На диаграмме время «плавного старта» — интервал от [1] до [2].
Первый по времени фрагмент «плохой» вентиляции – поддержка дыхания пациентки давлением вдоха от 6hPa до 8hPa. В этом диапазоне давлений объём вдоха меньше необходимого пациентке уровня.
«Хорошая» вентиляция лёгких зафиксирована данными пульсоксиметрии в диапазоне давлений 8-10hPa.
После превышения уровня давления вдоха 11hPa зафиксирован фрагмент «плохой» вентиляции, который закончился пробуждением пациентки в состоянии панической атаки. Нет возможности выдохнуть воздух, насыщенный углекислым газом.
Повышение давления вдоха целесообразно при условии отсутствия эффекта аэро-барьера, при котором на избыточный объём подаваемого от аппарата ИВЛ в дыхательную систему воздуха, пациентка реагирует естественной попыткой увеличения продолжительности времени выдоха (урежением частоты дыхания), но этому препятствует заданная в аппарате ИВЛ минимально допустимая частота дыхания 14 раз в минуту. Очередной вдох аппарат ИВЛ начинает до полноценного завершения пациенткой предыдущего выдоха.
Пульсоксиметрия в интервале [2]-[3] и демонстрирует эффект аэро-барьера, когда аппарат ИВЛ препятствует полноценному выдоху пациентки и искусственная вентиляция лёгких превращается в искусственный вред лёгким. «Упрощённое» понимание подбора для пациента индивидуальных настроек аппарата ИВЛ по одному параметру «давление вдоха» – заблуждение!
Любопытно, что попытки пациентки «прекратить» избыточное поступление воздуха в дыхательную систему на диаграмме пульсоксиметрии выглядят как фрагменты остановки дыхания, трактуемые в литературе как сонное апноэ. Заблуждение, из-за которого ставится ошибочный диагноз.
3. «Сатурация – что является нормой?»
Дмитрий Иванович Менделеев, признаваемый современниками русским учёным с энциклопедическими знаниями, обратил внимание на следующее противоречие: врачи лечат пациентов от болезней, но знания о здоровом человеке очевидно недостаточны.
Уровень сатурации для здорового человека во время сна 94-96%. При физической нагрузке сатурация повышается до 100%. Дыхательная система человека адаптируется к внешним условиям, не допуская как избыточного, так и недостаточного насыщения крови кислородом. К примеру, для пациентов с хронической обструктивной болезнью лёгких уровень сатурации 88-93% является нормой.
При проведении всех видов респираторной поддержки, исходя из лучших побуждений помочь пациенту, врачи настройками аппарата ИВЛ и/или уровнем обогащения воздуха кислородом, поднимают уровень сатурации до 100%. Но пациент продолжительное время находится в состоянии покоя! Зачем превышать естественный уровень сатурации в 95%?
Последующее «возвращение» пациента от респираторной поддержки с уровнем сатурации 100% на самостоятельное дыхание – длительная и не всегда успешно реализуемая процедура. Происходит «привыкание» пациента к параметрам дыхания, существенно отличающимся от физиологической нормы.
Отклонения в настройках аппарата ИВЛ от минимально достаточного уровня поддержки самостоятельного дыхания пациента приводят к росту его зависимости от искусственной вентиляции лёгких.
4. «Какой аппарат ИВЛ выбрать?»
Тест-драйв — очевидное действие при покупке автомобиля. Но это крайне редко происходит в случае использования аппарата ИВЛ. Рекомендации врача и стоимость — вот основания для принятия решения. А у Вас хватило терпения прочитать пункты 1 и 2? Может, всё-таки арендовать аппарат ИВЛ и клиническими данными подтвердить эффективность его использования? Выявить индивидуальные особенности пациента при проведении искусственной вентиляции лёгких.
Модельные ряды аппаратов ИВЛ фирм «Weinmann», «Breas», «Respironics» во многом совпадают по своим возможностям, но различия в способах настройки параметров вентиляции не позволяют правильно подобрать аппарат без проведения пробных сеансов вентиляции в течение нескольких дней.
Нередко упускаются из поля зрения пациента следующие вопросы:
- контролируемый аппаратом ИВЛ минимальный дыхательный объём вдоха/выдоха (особенно важно для детей до 10-ти лет);
- анализ соотношения ежедневного времени вентиляции с ресурсом турбины аппарата;
- время до обязательного технического обслуживания и время замены воздушных фильтров;
- возможность предоставления продавцом оборудования запасного аппарата на время проведения технического обслуживания или ремонта аппарата пациента.
Пример ошибки при выборе аппарата ИВЛ:
Для пациента в возрасте 5-ти лет настройки аппарата «VentiLogic LS» обеспечили эффективную респираторную поддержку, при которой параметры дыхания соответствовали физиологической норме. Попытка проведения респираторной поддержки аппаратом «Ventimotion 2» с такими же настройками, как у «VentiLogic LS», привела к плачевному результату. Эффективность упала более чем в 10 (!) раз, и респираторная поддержка оказалась бессмысленной. И дело не в том, что аппарат «Ventimotion 2» плохой. В его технических характеристиках указаны условия использования аппарата при дыхательном объёме одного вдоха пациента более 160 мл, а у детей до 5-ти лет объём вдоха не превышает 100 мл.
5. «Как часто проводить мониторинг?»
Эффективная респираторная поддержка обеспечивается такими настройками аппарата ИВЛ, при которых минутный объём дыхания пациента соответствует его физиологической норме, и нет существенных отклонений от нормы по количеству вдохов/выдохов пациента за одну минуту. Оценить степень прогрессирования нейромышечного заболевания во времени при периодических осмотрах врача достаточно сложно. Но если регулярно проводить мониторинг параметров респираторной поддержки, хранящихся в памяти аппарата ИВЛ, то характер изменений, например, объёма одного вдоха, позволит врачу объективно оценить, как изменилось состояние пациента за прошедшее время. Мониторинг является основанием для своевременной коррекции настроек аппарата ИВЛ в зависимости от состояния пациента, предваряя ситуацию, когда дыхательная недостаточность приведёт к общему ухудшению самочувствия. В клинической практике врачей «Клиники БС» встречались случаи, когда по данным мониторинга аппарата ИВЛ диагностировалось начало развития пневмонии, что позволяло своевременно принимать меры для её лечения. Регулярный мониторинг записей аппарата ИВЛ — важная составляющая терапии дыхательной недостаточности.
Часто встречается точка зрения, что для оценки эффективности респираторной поддержки достаточно информации, отображаемой на дисплее аппарата ИВЛ. Врачами «Клиники БС» много лет назад установлено, что значение параметра «объём вдоха/выдоха» вычисляется алгоритмом аппарата ИВЛ как площадь под кривой дыхания, а на дисплее отображается только максимальное значение параметра за время вдоха/выдоха. Фактические значения дыхательного объёма могут быть ниже в 2-3 раза по сравнению с информацией на дисплее аппарата ИВЛ.
6. «На каком аппарате ИВЛ проводить мониторинг?»
Степень детализации протокола записи параметров респираторной поддержки в память аппарата ИВЛ и возможности программы обработки данных имеют принципиальное значение. Аппараты модели «Ventimotion 2» сохраняют в течение 10-ти часов дыхательной терапии все параметры каждого (!) вдоха/выдоха (объём вдоха/выдоха, частоту дыхания, информацию о том, что вдох/выдох является самостоятельным (вдох/выдох пациента) или принудительным (вдох/выдох, навязываемый пациенту аппаратом ИВЛ)). Более ранняя информация (за 40 дней до проведения мониторинга) хранится в агрегированном виде — средние значения перечисленных выше параметров за каждые сутки респираторной поддержки.
При нейромышечных заболеваниях характерным случаем, подтверждённым проводимой во время респираторной поддержки суточной пульсоксиметрией, является постепенное снижение дыхательного объёма пациента во время сна. Клинические данные: минутный объём дыхания пациента с 5 литров от момента засыпания снизился до 1,5 литра к моменту его пробуждения. Уровень сатурации вечером — 95%, утром — 85%. Снижение уровня сатурации ниже 90% считается критическим для состояния пациента! А какие в среднем за ночь параметры терапии для этого пациента? Правильно — вроде ничего страшного: средний же минутный дыхательный объём 3,25 литра, средняя сатурация 90%. То, что каждое утро пациент находится на грани необратимых изменений в организме невозможно выявить по средним значениям аппарата ИВЛ.
Для корректного определения уровня дыхательной недостаточности пациента необходимы диаграммы каждого параметра респираторной поддержки во время её проведения, а не средние значения параметров за сутки или за сеанс дыхательной терапии.
7. «Аппарат ИВЛ c увлажнителем:»
Сухость в дыхательных путях пациента — часто встречающийся побочный эффект искусственной вентиляции лёгких. Решение этой проблемы при помощи увлажнителя скрывает очередное заблуждение про ИВЛ. Минутный дыхательный объём пациента может снизиться на 20% при использовании увлажнителя. Меняется чувствительность триггеров вдоха/выдоха. Эффективные настройки аппарата ИВЛ с увлажнителем и без увлажнителя разные! Особенно актуальна проблема увлажнения дыхательной смеси для детей с объёмом вдоха менее 100 мл. Выяснить, что происходит с пациентом при подключении увлажнителя можно только при выполнении мониторинга данных респираторной поддержки.
Возможным решением проблемы влажности воздуха при проведении искусственной вентиляции лёгких является использование бытового увлажнителя с достаточной производительностью в помещении, где находится пациент.
8. «Аппарат ИВЛ c кислородным концентратором:»
Обогащение кислородом воздуха, поступающего пациенту от аппарата ИВЛ в домашних условиях, и в условиях реанимационного отделения больницы принципиально отличаются. Давление кислорода в магистрали стационара позволяет подключать кислород в контур или маску. Для бытового кислородного концентратора это невозможно! В домашних условиях кислородный концентратор можно применять только с аппаратами ИВЛ, имеющими кислородный вход низкого давления или возможность подключения кислородного модуля. Обогащение воздуха кислородом должно проводиться до повышения давления в контуре аппарата ИВЛ.
9. «Зачем откашливатель «Comfort Cough»?»
Для удаления мокроты? Или для устранения условий для её накопления в лёгких? Постоянные профилактические утренние и вечерние сеансы откашливания прибором «Comfort Cough» удаляют влагу из лёгких в виде водяных паров, предотвращая её накопление. Удаление откашливателем обильной мокроты свидетельствует о «запущенности» состояния пациента.
Дополнительную информацию о помощи больным с короновирусной инфекцией (Covid-19) можно посмотреть на странице сайта «Клинки БС» «Реабилитация после короновируса».
10. «Лекарственные препараты и ИВЛ!»
Лекарства пациентам с нейромышечными заболеваниями назначает врач-невролог, а настройки параметров аппарата ИВЛ подбирает врач-реаниматолог. Казалось бы, что можно возразить? Но опыт показывает, что некоторые совершенно обоснованные препараты назначаемые неврологами имеют побочный эффект угнетения дыхательной активности организма и/или негативно влияют на сосудистый тонус. Клинические испытания приёма пациентами ряда лекарственных препаратов при проведении ИВЛ показали, что эффективность респираторной поддержки существенно меняется. Как правило, проблема поправима: необходимо изменить настройки параметров аппарата ИВЛ после проведения мониторинга дыхания пациента и консультации врача-реаниматолога. Рекомендуется при смене схемы лекарственной терапии обязательно выяснить возможные последствия для эффективности респираторной поддержки. Зачем оплачивать и респираторную поддержку, и лекарственные препараты, если это приводит к отрицательному результату?
Примером возможных проблем в тактике лечения является случай, когда пациентка с нарушениями работы сердечнососудистой системы обратилась в «Клинику БС» с показаниями для постоянной респираторной поддержки по причине повторяющихся каждые 3-4 часа эпизодов снижения уровня сатурации до критического уровня. Респираторная поддержка улучшила состояние пациентки, но повторяемость эпизодов снижения сатурации сохранилась. В побочных действиях одного из принимаемых лекарств присутствовал эффект угнетения дыхательной активности. Коррекция лекарственной терапии позволила полностью отказаться от респираторной поддержки при комфортном уровне жизни пациентки.
Приём препаратов для усиленного выведения воды из организма приводит к выраженному терапевтическому эффекту, в том числе и к снижению давления в лёгочной артерии. После приёма лекарства солевой группы диуретическое действие продолжается до четырёх часов. В том случае, если пациенту необходима постоянная респираторная поддержка (аппарат ИВЛ, кислород), то при настройке оборудования следует учитывать время, прошедшее после приёма пациентом лекарства с диуретическим действием. Уровень сатурации сразу после приёма может отличаться от уровня сатурации спустя 4 часа после приёма на 4-5%! Последствия для пациента, как гипервентиляции, так и гипоксии отрицательные.
11. «Зачем пульсоксиметр?»
В медицинской практике процентное содержание кислорода в крови (термин — «сатурация») используется врачами для оценки степени дыхательной недостаточности. Уровень сатурации более 95% считается физиологической нормой. Если уровень сатурации, ниже 85% — пациенту жизненно необходима респираторная поддержка (аппарат ИВЛ, кислородный концентратор). У пациентов с нейромышечными заболеваниями сатурация снижается постепенно, иногда в течение недель и месяцев, и своевременно «заметить» ухудшение состояния организма без регулярного контроля сатурации очень сложно. К сожалению, часто встречаются случаи, когда пациенты не контролируют уровень сатурации в своём организме, и только при осмотре врача выясняется, что время для коррекции настроек аппарата ИВЛ или настроек кислородного концентратора упущено!
Домашний пульсоксиметр в течение одной минуты позволит пациенту определить уровень сатурации и своевременно предпринять меры для улучшения снабжения организма кислородом. Для детей с нейромышечными заболеваниями (спинальная амиотрофия, болезнь Верднига-Гоффмана) проведение контроля сатурации обязательно, поскольку ребёнок не в состоянии объяснить родителям изменения в своём самочувствии.
Наиболее информативным является проведение сеансов пульсоксиметрии во время ночного сна с использованием пишущего пульсоксиметра. Замеры сатурации во время бодрствования домашним пульсоксиметром важны, но не позволяют в полной мере оценить состояние дыхательной системы пациента.
«Ну, пожалуйста, будьте внимательны к себе!»
Искусственная вентиляция лёгких — метод непростой и может вызывать не только положительные эффекты. При всём уважении к профессиональным качествам неврологов, пульмонологов и сомнологов более результативным является привлечение реаниматологов к разработке эффективного для пациента протокола респираторной поддержки при дыхательной недостаточности.
«Клиника БС» оказывает услуги по проведению искусственной вентиляции лёгких в домашних условиях на основании государственной лицензии. А доктора, к которым Вы обращаетесь, имеют лицензию департамента здравоохранения на такой вид медицинской помощи?
